Sistema linfatico e linfa
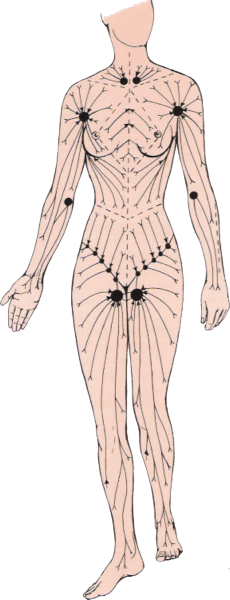
Tutti sappiamo che le cellule del nostro corpo vengono “nutrite” dal sangue; pochi sanno che il sangue, costituito da una parte liquida detta “plasma” ed una parte solida detta “corpuscolato” (globuli rossi, bianchi e piastrine), durante il suo percorso all’interno dei vasi che compongono il sistema circolatorio (arterie e vene di vario calibro), cede una piccola quantità di plasma che, filtrando attraverso le pareti dei vasi, entra nello spazio interstiziale (lo spazio tra le cellule che compongono i vari tessuti) prendendo il nome di “linfa”.
La linfa contiene zuccheri, proteine ed altri amminoacidi, sali, lipidi (grassi), ormoni, vitamine, globuli bianchi ecc. Rispetto al sangue, la linfa è particolarmente ricca di lipidi poiché, dopo l’assorbimento intestinale, le molecole lipidiche vengano riversate nel sistema linfatico sotto forma di particolari lipoproteine.
La circolazione linfatica, è resa possibile dalla pulsazione delle pareti e dei vasi linfatici oltre che dalle vibrazioni trasmesse dai muscoli della respirazione e da quelli motori.
Lungo il percorso del sistema la linfa incontra gli organi linfatici, deputati alla sua purificazione (timo, milza e midollo osseo) ed in corrispondenza di particolari zone dette “stazioni linfatiche” attraversa vere e proprie stazioni di filtraggio: i linfonodi. Questi, localizzati nelle regioni antero-laterali del collo, nel cavo ascellare, all’interno del gomito, nell’inguine e nel cavo del ginocchio, sono piccole ghiandole capaci di produrre “linfociti”, una serie speciale di globuli bianchi deputata all’eliminazione dei microrganismi dannosi per il nostro organismo. Quando l’organismo sta combattendo un’infezione i linfonodi accelerano la sintesi e la trasformazione di questi linfociti, aumentando così di volume e diventando apprezzabili e dolenti al tatto.
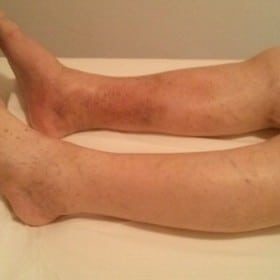
Il sistema linfatico consente all’organismo di raccogliere liquidi e materiale di scarto dai tessuti per poi veicolarlo, attraverso il sistema sanguigno venoso, agli organi di depurazione (linfonodi, fegato, reni, polmoni); quando il sistema di drenaggio linfatico non funziona correttamente si possono accumulare notevoli quantità di liquidi negli spazi interstiziali determinando una condizione di disagio definita “edema”.
Il Dr. Vodder, ideatore del metodo del drenaggio Linfatico Manuale, ha classificato gli edemi in tre diverse categorie;
- edemi patologici – da insufficienza vascolare linfatica congenita, conseguenti a qualche malattia, come l’insufficienza cardiaca o renale cronica o conseguenza di altre patologie o cause traumatiche o di altra natura quali infezioni, iatrogenesi (effetti collaterali o complicanze dovute a trattamenti chirurgici o a farmaci), radioterapia, malattie tumorali, eventi traumatici, interventi chirurgici ecc.;
- edemi idiopatici – quelli di cui non si conosce con certezza la causa, talvolta provocati dal caldo, dallo stress, dalla stanchezza o dall’immobilizzazione prolungata
- edemi non patologici – quelli tipici, ad esempio, del ciclo mestruale, dell’accumulo di pannicolo adiposo (detto cellulite), dell’uso di contraccettivi orali (pillola – estrogeni) o ancora della gravidanza.
- Linfedema da adenectomia ascellare
- Linfedema da linfangite
- Linfedema da adenectomia
- Linfedema da erisipela
- Radioterapia
- Linfedema da disuso
- Linfedema da infezione
- Linfedema primitivo
- Linfedema primitivo
Per mantenere in buona salute il proprio sistema linfatico è fondamentale svolgere una regolare attività fisica in modo da favorire l’azione della “pompa muscolare”, mantenere un’alimentazione equilibrata per non sovraccaricare l’organismo ed aiutare il drenaggio con regolari trattamenti di Drenaggio Linfatico Manuale.
I processi di una patologia possono emergere nei diversi punti del sistema linfatico, per cui può verificarsi un condizionamento patologico nella formazione e nel trasporto della linfa o anche in entrambi i processi allo stesso tempo.
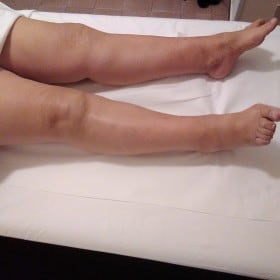
La conseguenza è la ritenzione nel tessuto di un liquido ricco di proteine, un linfedema.
Un sistema linfatico malato non può svolgere i suoi compiti di regolazione del volume della omeostasi; l’accumulo nel tessuto di linfa così ricca di proteine, comporta l’alterazione della sostanza fondamentale, della popolazione cellulare e l’aumento della formazione di fibre. Così il linfedema si distingue da altre forme di edemi che appaiono come sintomi di altre malattie.
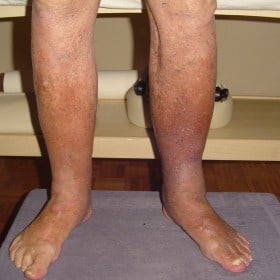
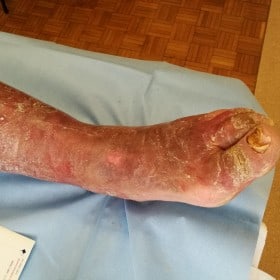
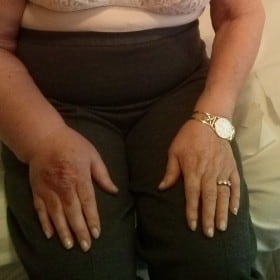
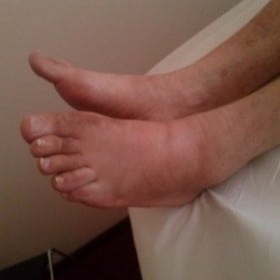
Il linfedema è una patologia indipendente cronica della pelle e del tessuto sottocutaneo, così come degli organi interni. Se non trattato, il linfedema ha uno sviluppo progressivo e benché gli arti siano la regione più colpite, può colpire tutte le zone del corpo.
La forma pura del linfedema è una malattia dei vasi linfatici. Si possono verificare forme di combinazione del linfedema, ad esempio quando un linfedema si combini ad una malattia delle vene.
Linfedema primitivo o congenito: patologia da insufficienza vascolare linfatica congenita che può essere determinata da ipo o iperplasia dei vasi linfatici e colpisce elettivamente, nell’85% dei casi, la popolazione femminile; si suddivide in precoce o tardivo e si manifesta dopo un trauma, anche lieve , dopo un evento infettivo (puntura d’insetto, piccolo graffio) o anche senza causa apparente e viene diagnosticato attraverso un’accurata valutazione clinica, un’ecografia e la linfoscintigrafia.
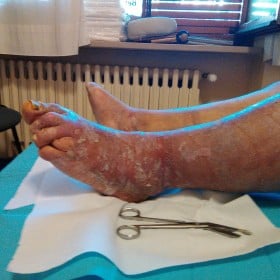
Linfedema secondario è conseguenza di altre patologie o cause traumatiche o di altra natura: infezioni, iatrogenesi (effetti collaterali o complicanze dovute a trattamenti chirurgici o a farmaci), radioterapia, malattie tumorali, eventi traumatici, interventi chirurgici ecc.
Il trattamento del linfedema prevede quattro fasi:
- igiene e cura della cute sovrastante il linfedema, per prevenire ulcerazioni ed infezioni;
- trattamenti di Linfodrenaggio metodo Dr. Vodder (Drenaggio Linfatico Manuale) per favorire il drenaggio da parte dei vasi linfatici e, con tecniche speciali, ammorbidire i tessuti più fibrosi ed organizzati;
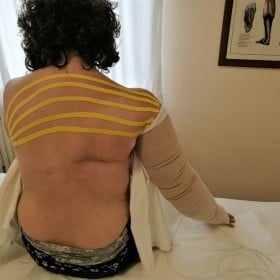
- terapia compressiva: confezionamento di bendaggio multistrato compressivo durante la fase di decongestione;
- esercizi specifici che promuovono il ritorno linfatico; in generale, eseguire regolare moderata attività fisica;
In seguito, durante la fase di mantenimento, sarà necessario l’utilizzo regolare di calze compressive (tutori) di classe di contenzione adeguata, prescritte dal medico curante.